- 炎症性腸疾患(IBD)とは
- 炎症性腸疾患(IBD)の主な症状
- 炎症性腸疾患の原因
- 炎症性腸疾患(IBD)の検査・診断
- 炎症性腸疾患の治療
- 食事と生活習慣の注意点
- 炎症性腸疾患(IBD)の食事・生活上の注意点
- 炎症性腸疾患(IBD)は難病?就労や生活への影響
- 当院のIBD診療について
- よくある質問
炎症性腸疾患(IBD)とは
炎症性腸疾患(IBD:Inflammatory Bowel Disease)は、潰瘍性大腸炎とクローン病という2つの病気の総称で す。どちらも、腸に慢性的な炎症が起こる病気で、日本では「難病」に指定されています。
発症は10~30代の若い世代に多く、再発と改善(寛解)を繰り返すのが特徴です。放置すると腸の粘膜が傷つき、出血や腸閉塞など重い合併症につながることもあります。
IBDは今のところ根本的に治す(完治させる)ことは難しい病気ですが、適切な治療を行えば症状をコントロールして普段通りの生活を送ることも可能です。近年では新しい薬(生物学的製剤)も登場し、治療の選択肢は広がっています。
早期に診断して治療を開始することが、腸のダメージを抑え、生活への影響を最小限にするポイントです。
潰瘍性大腸炎(UC:Ulcerative Colitis)
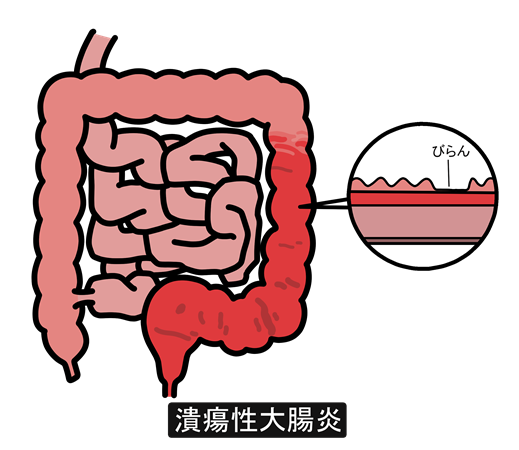 潰瘍性大腸炎は、大腸の内側(粘膜)に炎症や潰瘍ができる病気です。
潰瘍性大腸炎は、大腸の内側(粘膜)に炎症や潰瘍ができる病気です。
炎症は肛門に近い直腸から始まり、大腸全体へと連続して広がることが特徴です。
主な症状は、血便・下痢・腹痛などで、重症になると発熱や体重減少を伴うこともあります。
発症は10~30代の若い人に多く、国の「指定難病」に認定されています。
現在のところ完治させる治療法はありませんが、薬による治療で炎症を抑えることで、寛解(症状が落ち着いている状態)を維持できます。
もともと欧米に多いですが、日本では急増している病気のひとつです。毎年約1万五千人が増加しており、患者数は米国に次いで多く、世界第2位の患者数です。
男女比は、1:1で性差はみられず、若年者に好発し、発病年齢は25-30歳にピークがあります。一方で高齢の患者さんも稀ではなく、幅広い年齢層に発症します。
クローン病(CD:Crohn’s Disease)
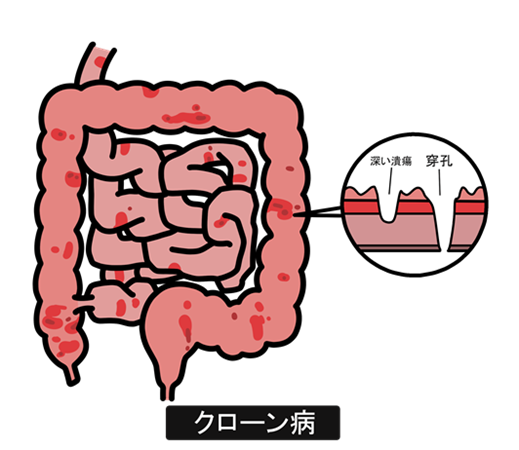 クローン病は、口から肛門まで消化管のどこにでも炎症が起こる病気ですが、特に小腸や大腸での炎症が多くみられます。炎症が飛び飛びに起こる(スキップ病変)ことが特徴です。
クローン病は、口から肛門まで消化管のどこにでも炎症が起こる病気ですが、特に小腸や大腸での炎症が多くみられます。炎症が飛び飛びに起こる(スキップ病変)ことが特徴です。
主な症状は、下痢・腹痛・体重減少のほか、肛門周囲の腫れや痛み(痔瘻)などが現れることもあります。潰瘍性大腸炎と同じく若い年代で発症することが多く、「指定難病」に認定されています。
クローン病も完治させる治療はありませんが、薬で炎症を抑えながら、症状のコントロールと生活の維持を目指します。重症例では手術が必要になることもあります。
潰瘍性大腸炎とクローン病の違い
| 潰瘍性大腸炎 | クローン病 | |
| 炎症が起こる部位 | 大腸の粘膜のみ | 口から肛門まで消化管全域 |
| 炎症の範囲 | 連続して広がる | 飛び飛びに炎症(スキップ病変) |
| 主な症状 | 血便・下痢・腹痛 | 下痢・腹痛・体重減少 |
| 好発年齢 | 10〜30代 | 10〜20代 |
| 難病指定 | あり | あり |
炎症性腸疾患(IBD)の主な症状
炎症性腸疾患(IBD)である潰瘍性大腸炎とクローン病は、どちらも腸に慢性的な炎症が起こる病気ですが、症状には違いがあります。どちらの病気も、症状が強く出る時期(活動期)と、症状が落ち着く時期(寛解期)を繰り返すのが特徴です。
潰瘍性大腸炎の主な症状

- 血便(便に血が混じる)
- 下痢
- 腹痛(お腹が痛い)
- 発熱(微熱や倦怠感)
- 粘液の混じった便
大腸の粘膜が傷つくことで血便が出やすいのが特徴です。
腹痛や下痢も繰り返すため、日常生活に支障が出ることがあります。
クローン病の主な症状

- 下痢(1日数回〜10回以上)
- 腹痛
- 体重減少
- 肛門周囲の腫れ・痛み(痔瘻など)
- 倦怠感
小腸や大腸に炎症が起こり、下痢と腹痛を繰り返します。
腸からの栄養吸収が妨げられるため、体重減少もよく見られる症状です。
また、肛門周囲の腫れや痛みなど、肛門に症状が出やすいのも特徴です。
IBDに共通する症状の特徴
- 活動期と寛解期を繰り返す
- 下痢や腹痛が続く
- 慢性的に体調がすぐれない
- 放置すると腸が狭くなったり(狭窄)、出血や穿孔のリスクもある
このような症状が続いている場合は、単なる「下痢」や「お腹の風邪」と思わず、早めに専門医に相談することが大切です。
炎症性腸疾患の原因
発症原因は完全には解明されていませんが、遺伝因子や環境因子(食事習慣、腸内細菌、衛生状態、喫煙)が複雑に絡み合い、腸管局所で過剰な免疫応答を引き起こして、炎症を生じるという機序が想定されています。
免疫異常
自分の腸の粘膜を異物と間違えて攻撃してしまう免疫異常が関係していると考えられています。
本来は体を守るはずの免疫が腸の粘膜に過剰に反応し、炎症を起こしてしまうのです。このため、IBDは自己免疫疾患の一つと考えられています。
腸内環境(腸内細菌)の乱れ
腸内細菌のバランスが乱れることも、腸の免疫に悪影響を与えると考えられています。
腸内環境の悪化が、腸の炎症を引き起こす要因になっている可能性があります。
遺伝的な体質
家族にIBDの患者さんがいる場合、発症しやすいことが知られています。
そのため、IBDになりやすい遺伝的な体質が関係していると考えられています。
環境要因(食生活・喫煙など)
近年では、欧米型の高脂肪・高たんぱくの食生活や、加工食品の摂取増加などの食生活の変化も発症に関係していると言われています。また、喫煙は特にクローン病の発症や悪化に関係していることが知られています。
このように、IBDは複数の要因が重なって発症する病気であり、一つの原因だけで説明できない病気です。
炎症性腸疾患(IBD)の検査・診断
潰瘍性大腸炎やクローン病は、症状だけで診断することはできません。正確な診断には、次のような検査が行われます。
血液検査
血液検査では、炎症の程度や貧血の有無、栄養状態などを確認します。
特にCRP(炎症反応)や白血球数が上昇している場合は、体内で炎症が起きていることが分かります。
大腸カメラ(内視鏡検査)
大腸カメラ(大腸内視鏡検査)は、潰瘍性大腸炎・クローン病いずれの診断にも欠かせません。
内視鏡で腸の粘膜を直接観察し、炎症の広がりや潰瘍の有無、腸の狭窄などを確認します。
病変の広がりによる分類としては、全大腸炎型、左側大腸炎型、直腸炎型、右側あるいは区域性大腸炎型があります。
生検(組織検査)
大腸カメラの際に、腸の組織の一部を採取して生検(組織検査)を行います。
この検査で、炎症の特徴を詳しく調べ、他の病気(がんや感染症など)と区別することができます。
便検査
便中カルプロテクチンという物質を調べることで、腸の炎症の程度を評価することができます。
また、感染性の下痢症など他の原因を除外するために便の検査を行うこともあります。
CT・MRI検査(特にクローン病で使用)
小腸など大腸カメラでは確認できない部位の炎症を調べるため、CT検査やMRI検査が行われます。
MRエンテログラフィーという小腸専用のMRI検査が行われることもあります。
炎症性腸疾患の治療
 IBD(潰瘍性大腸炎・クローン病)は、根本的な完治が難しい慢性疾患ですが、適切な治療で炎症をコントロールし、症状のない状態(寛解)を維持することができます。
IBD(潰瘍性大腸炎・クローン病)は、根本的な完治が難しい慢性疾患ですが、適切な治療で炎症をコントロールし、症状のない状態(寛解)を維持することができます。
症状が落ち着いていても、治療薬中止が可能であるかの明確なエビデンスはなく、原則として長期的な治療が必要です。現在のメインの薬剤を中止すると、1年間で50%、3年間で75%が再燃すると報告されています。
当院では、IBD診療を専門的に行ってきた経験を活かし、一人ひとりに合わせた最適な治療をご提案しています。
5-アミノサリチル酸
(5-ASA)製剤
軽症・中等症では5-アミノサリチル酸(5-ASA)製剤の経口・局所製剤から開始します。5-アミノサリチル酸(5-ASA)製剤は潰瘍性大腸炎の基本薬であり、寛解導入にも寛解維持にも重要です。十分な高用量を十分な期間使用することで再燃を防ぐことができます。
ステロイド剤
(副腎皮質ステロイド)
炎症が強い場合に短期間使用することがあります。
症状を早く抑える目的ですが、長期使用は避けます。
免疫調整薬
免疫の働きを調整して腸の炎症を抑える薬です。
症状の再燃(悪化)を防ぐ目的でも使用します。
生物学的製剤
(抗TNFα抗体など)、
JAK阻害薬
近年使用されている新しい治療薬です。点滴や皮下注射、経口で投与し、強い炎症を効果的に抑えます。
中等症〜重症のIBDで使われることが多く、「治らない病気」と言われていたIBDの治療成績を大きく改善させています。
手術
腸の狭窄や合併症が重い場合には、腸管切除など外科手術が必要になることもありますが、多くの場合は薬物療法で症状コントロールが可能です。
食事と生活習慣の注意点
IBDの治療では、薬物療法と同じくらい日常生活の管理も大切です。
- 脂っこいもの、香辛料など刺激物は控えめに
- 食物繊維は症状に応じて制限(便の状態を見ながら)
- 消化の良い食事をゆっくり摂る
- 禁煙は必須(特にクローン病で重要)
- ストレス管理も大切
食事制限は個人差が大きいため、当院では医師と相談しながら無理のない食事管理を心がけています。
炎症性腸疾患(IBD)の食事・生活上の注意点
IBD(潰瘍性大腸炎・クローン病)は、薬による治療だけでなく日常生活の管理も重要です。食事や生活習慣に気をつけることで、症状の悪化(再燃)を防ぎ、安定した状態(寛解)を維持しやすくなります。
食事のポイント
消化の良いものを中心に
おかゆ・うどん・豆腐・白身魚・バナナなど、胃腸に負担の少ない食品がおすすめです。
脂質・刺激物は控える
揚げ物・辛い物・アルコール・炭酸飲料などは、腸への刺激となるため控えましょう。
繊維の多い食品は体調に合わせて
ごぼうやセロリ、きのこ類などの不溶性食物繊維は、腸の炎症が強い時は避けた方が安心です。
食事制限は医師と相談しながら
必要以上の厳しい制限は負担になるため、医師と相談しながら無理なく食事管理を行いましょう。
規則正しい生活とストレス管理
食事の時間・睡眠時間をできるだけ一定にし、腸にやさしい規則正しい生活を心がけましょう。
ストレスはIBD悪化の要因になることもあるため、趣味や運動などでストレスをためない工夫も大切です。
IBDは「食事」と「生活管理」が治療の一部です。医師や医療スタッフと相談しながら、ご自身の体調に合った生活スタイルを見つけていきましょう。
炎症性腸疾患(IBD)は難病?就労や生活への影響
 潰瘍性大腸炎・クローン病は、いずれも国指定難病です。一定の条件を満たすと医療費助成制度の対象となり、自己負担額が軽減されます。
潰瘍性大腸炎・クローン病は、いずれも国指定難病です。一定の条件を満たすと医療費助成制度の対象となり、自己負担額が軽減されます。
IBDは慢性的に経過する病気ですが、症状が安定している時期は普段通りの仕事や学校生活を送ることも可能です。一方で、活動期(悪化している時期)は体調管理や通院が必要になることもあり、職場や学校の理解が必要になる場合もあります。
また、症状が重く、日常生活に大きな支障が出ている場合は障害年金の対象となることもあります。
IBDは「完治を目指す病気」ではなく、「症状とうまく付き合いながら日常生活を維持していく病気」です。
医療スタッフと相談しながら、無理なく社会生活を続けられるようサポートを受けることも大切です。
当院のIBD診療について
IBDは一生付き合っていく病気ですが、適切な治療と生活管理で通常の生活を目指せる病気です。
当院ではIBDの診断・治療経験が豊富な医師が、精度の高い検査と専門的な治療を提供し、患者様一人ひとりに合わせた治療計画を大切にしています。症状が安定している時期(寛解期)も、定期的な通院・検査を継続することで、再燃を防ぎ、安心して生活できるサポートを行っています。
「長く付き合う病気だからこそ、信頼できる専門医のもとで」
IBDでお悩みの方は、どうぞお気軽にご相談ください。
よくある質問
潰瘍性大腸炎やクローン病は完治できますか?
現時点では完治が難しい慢性疾患ですが、治療により症状のない状態(寛解)を維持することが可能です。
潰瘍性大腸炎やクローン病はがんになりますか?
長年IBDを患っている場合、大腸がんなどがん化のリスクが高まることがあります。定期的な内視鏡検査が重要です。
炎症性腸疾患と診断されたら妊娠・出産はできますか?
症状が安定していれば妊娠・出産は可能です。妊娠希望の方は必ず主治医と相談して薬の調整を行いましょう。
IBDは子どもや家族にうつりますか?
感染症ではないため、人にうつることはありません。ただし、遺伝的な体質により家族に多いケースもあります。
IBDは便の見た目で分かりますか?
IBD特有の便はありませんが、血便や粘液便、繰り返す下痢が続く場合はIBDの可能性があります。
IBDはストレスで悪化しますか?
ストレスそのものが原因ではありませんが、ストレスが症状悪化の要因になることがあるため注意が必要です。
IBDの症状に波がありますが理由は何ですか?
IBDは寛解と再燃を繰り返す病気です。季節の変わり目や体調不良、ストレスなどが再燃のきっかけになることもあります。
IBDは漢方薬で治りますか?
西洋医学が治療の中心ですが、症状や体質によっては漢方薬を併用することもあります。医師に相談してください。
潰瘍性大腸炎とクローン病の違いは症状だけで判断できますか?
症状だけで判断するのは難しいため、内視鏡検査や組織検査による確定診断が必要です。
IBD患者は疲れやすいのですか?
腸からの栄養吸収が低下したり、炎症の影響で慢性的な疲れや倦怠感を感じる方が多くいます。
IBDは発熱や微熱が続くことがありますか?
腸の炎症によって微熱や発熱がみられることがあります。風邪と思わず注意が必要です。
医療費助成は誰でも受けられますか?
IBDは国指定難病です。症状の重さなど一定の条件を満たすと、医療費助成制度の対象になります。
難病指定されているのはなぜですか?
IBDは原因不明で完治が難しく、慢性的な経過をたどるため、国の指定難病に認定されています。
IBD患者は定期的にどんな検査を受けるべきですか?
症状が安定していても、大腸カメラや血液検査を定期的に行い、がん化の有無や炎症の状態を確認することが大切です。
IBDは働きながら治療できますか?
治療で症状が安定していれば、就労や学業を続けながら通院・治療が可能です。主治医と相談しながら仕事と治療を両立しましょう。










